¿Vale la pena evitar el alcohol? ¿Mejora el consumo de hígado la función hepática? ¿Los suplementos ayudan a la función hepática? ¡Lee más en este extenso artículo!
El hígado se encuentra en la parte superior derecha de la cavidad abdominal, justo debajo del diafragma, a la derecha del estómago. Debajo de él se encuentra la vesícula biliar. En comparación con otros órganos internos, el hígado tiene un suministro sanguíneo doble a través de la vena porta y las arterias hepáticas. Esto es indicativo de la importancia del hígado para todo el sistema. El hígado también es un órgano considerable: pesa en promedio 1.5 kg. Más de 2,000 litros de sangre fluyen a través de él cada día.
El hígado también contiene el sistema de conductos biliares, que recoge la bilis producida por el hígado. Los conductos biliares generalmente se refieren a todos los conductos a través de los cuales la bilis viaja desde el hígado hasta la vesícula biliar y el duodeno.
Funciones principales del hígado:
-
Metabolismo de carbohidratos:
- Produce glucosa a partir de aminoácidos, ácido láctico y glicerol
- Descompone el glucógeno en glucosa
- Forma glucógeno a partir de glucosa
-
Metabolismo de grasas:
- Oxida ácidos grasos en energía
- Produce grandes cantidades de colesterol, fosfolípidos y lipoproteínas (como LDL, HDL, VLDL)
- Metabolismo de proteínas:
- Descompone aminoácidos
- Convierte amoníaco tóxico en urea (ciclo de la urea)
- Produce proteínas del plasma sanguíneo (incluyendo albúmina)
- Produce aminoácidos y los convierte en otros compuestos
- Secreción de bilis
- Producción de glóbulos rojos y agentes de coagulación
- Almacenamiento de glucosa (glucógeno / 10% del peso total del hígado), vitaminas liposolubles (A, D, K) y vitamina B12, hierro y cobre
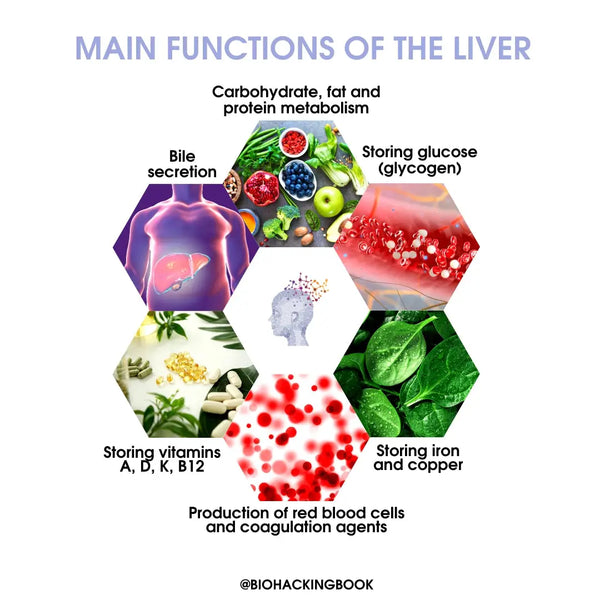
Funciones de limpieza y defensa:
- Descompone varias hormonas (incluyendo insulina)
- Descompone y neutraliza toxinas (desintoxicación)
- Elimina (a través de la orina) bilirrubina liberada por los glóbulos rojos
Enfermedades del hígado e índice de hígado graso
La mortalidad relacionada con enfermedades hepáticas se triplicó entre 1970 y 2010. Y en la última década especialmente la mortalidad causada por enfermedades hepáticas no alcohólicas ha aumentado drásticamente tanto en EE. UU. como en Europa. La cultura laboral estresante de hoy, el consumo de alcohol, la dieta problemática y otros factores estresantes ambientales han llevado a una función hepática deteriorada en muchas personas. La obesidad abdominal en particular contribuye al desarrollo de la enfermedad del hígado graso. Se ha estimado que una circunferencia de cintura que exceda los 100 cm en hombres y 90 cm en mujeres es un indicador muy probable de enfermedad del hígado graso. Las cifras recomendadas de circunferencia de cintura son menos de 94 cm para hombres y menos de 80 cm para mujeres. Aproximadamente el 80 % de las personas con un IMC superior a 30 tienen enfermedad del hígado graso. El método más preciso para diagnosticar la enfermedad del hígado graso es mediante una biopsia hepática.
Para determinar la presencia de enfermedad del hígado graso no alcohólica (NAFLD), se puede utilizar el llamado índice de hígado graso (FLI), teniendo en cuenta el índice de masa corporal (IMC), la circunferencia de la cintura, los niveles de triglicéridos en sangre y los niveles de gamma-glutamil transferasa (GGT).
La fórmula utilizada para calcular el FLI:
FLI = [e0.953 × ln (TG) + 0.139 × IMC + 0.718 × ln (GGT) + 0.053 × CC - 15.745/(1 + e0.953 × ln (TG) + 0.139 × IMC + 0.718 × ln (GGT) + 0.053 × CC - 15.745)] × 100
TG = Triglicéridos en sangre (mg/dL)
IMC = Índice de masa corporal
GGT = Gamma-glutamil transferasa en sangre (U/I) CC = Circunferencia de cintura (cm)
Los científicos han determinado los siguientes puntos de corte para la enfermedad del hígado graso: para hombres, 46.9 o más; para mujeres, 53.8 o más. En la práctica, un valor de menos de 30 descarta la enfermedad del hígado graso, mientras que un valor superior a 60 es un indicador seguro de la enfermedad. Se piensa que el mayor valor de FLI en mujeres se debe a el efecto protector del hígado del estrógeno. Según una revisión exhaustiva, el FLI es la herramienta más precisa para la evaluación no invasiva de la enfermedad del hígado graso. Sin embargo, simplemente medir la circunferencia de la cintura es casi tan preciso para determinar la enfermedad del hígado graso no alcohólica.
Varios medicamentos también tienen un papel significativo en el desarrollo del daño hepático. Se ha informado que más de 900 medicamentos causan daño hepático. La mitad de todos los casos agudos de insuficiencia hepática son causados por varios medicamentos. Algunos productos herbales medicinales también pueden ser perjudiciales para el hígado.
El hígado tiene una asombrosa capacidad de regenerarse. De hecho, es el único órgano interno que puede hacerlo. Incluso cuando se ha destruido el 75 % del hígado, puede volver a un estado normal. La función hepática puede ser apoyada a través de la nutrición. Esto implica apoyar el sistema enzimático del citocromo P450, que es central para la función de desintoxicación del hígado. El sistema consta de dos fases distintas (1 y 2). Ambas fases deben funcionar sin problemas para mantener la función de desintoxicación óptima del hígado.
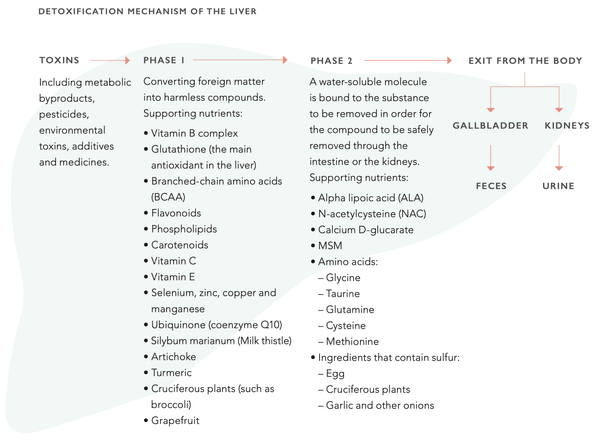
Medición de la función hepática con biomarcadores en sangre
Alanina aminotransferasa (S-ALT)
La alanina aminotransferasa (ALT) es una enzima que se encuentra más comúnmente en los hepatocitos (el hígado) y en menor medida en los riñones. La alanina aminotransferasa también se presenta en células musculares, tejido adiposo, el cerebro y la próstata. La enzima ALT cataliza la transferencia de grupos amino de L-alanina a alfa-cetoglutarato, produciendo L-glutamato y piruvato.undefined Este proceso químico es crucial para el ciclo del ácido cítrico mitocondrial. Los niveles elevados de ALT suelen ser indicativos de daño hepático causado por diversas enfermedades – a medida que las células hepáticas se dañan, la alanina aminotransferasa se libera en la circulación. Los niveles de ALT en los hepatocitos son 3,000 veces más altos que en la sangre.
Los niveles de ALT también pueden estar elevados debido a ejercicio intenso (durante hasta una semana después), uso de alcohol, hepatitis, enfermedad celíaca, ciertos medicamentos (como paracetamol, estatinas y analgésicos basados en opiáceos), y quemaduras severas. Aumentos moderados en los niveles de ALT también ocurren en conexión con trastornos metabólicos como hiperlipidemia, obesidad y diabetes tipo 2. En muchos países, los niveles de ALT se utilizan para apoyar el diagnóstico de síndrome metabólico.
Un aumento en los niveles de ALT es directamente proporcional a la ocurrencia y gravedad del síndrome metabólico – cuanto más altos son los niveles de ALT, más probable y severo es el síndrome metabólico.
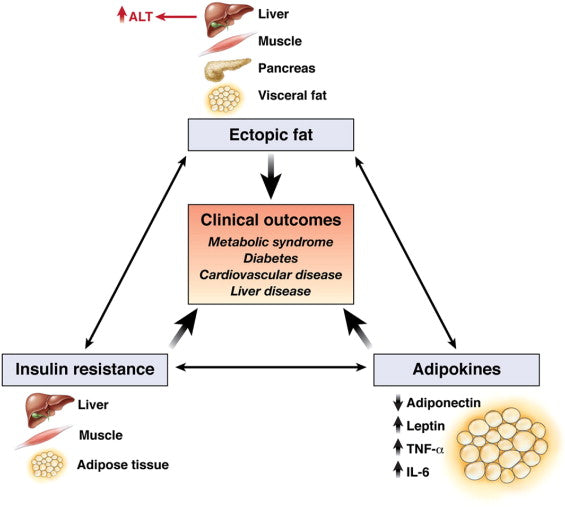
Imagen: Mecanismos que podrían explicar por qué el nivel de ALT en suero también puede ser un biomarcador de resultados cardiometabólicos.
Fuente: Ioannou, G. N. (2008). Implicaciones de los niveles elevados de alanina aminotransferasa en suero: piensa más allá del hígado. Gastroenterología 135 (6): 1851-1854.
Niveles de ALT extremadamente altos (10 veces el nivel normal) son generalmente causados por hepatitis aguda. Los niveles elevados de ALT están relacionados con un aumento de la mortalidad. Los niveles bajos de ALT (por debajo de 10) están relacionados con una mayor mortalidad, particularmente en los ancianos. Los niveles bajos de ALT también pueden ocurrir en conexión con una función hepática deteriorada.
Rango de referencia típico (S-ALT):
- Mujeres: por debajo de 35 U/I
- Hombres: por debajo de 50 U/I
Factores de estilo de vida que disminuyen los niveles de ALT incluyen:
- Pérdida de peso, si la persona tiene sobrepeso
- Dieta hipocalórica (con intención de pérdida de peso) en combinación con aceite de oliva prensado en frío reducirá rápidamente los niveles de ALT en individuos con enfermedad del hígado graso no alcohólica (NAFLD)
- Dieta relativamente baja en carbohidratos (por debajo del 35 % / “Mediterránea”)
- Dieta sin gluten (particularmente para individuos con enfermedad celíaca no diagnosticada y/o no tratada)
-
Una persona con enfermedad celíaca cuyos niveles de función hepática (incl. ALT) están elevados a menudo encontrará que
estos niveles se normalizan después de unos meses de consumir una dieta sin gluten. - Caminar y ejercicio aeróbico básico (particularmente para individuos con enfermedad del hígado graso no alcohólica o esteatohepatitis no alcohólica [NASH])
- Entrenamiento de fuerza de intensidad moderada
- El café (y la cafeína) puede inhibir el aumento de los niveles de ALT hasta cierto punto (más de 2 tazas al día frente a sin café)
- Los carotenoides de los alimentos reducen la enfermedad del hígado graso y los niveles de ALT
- Por ejemplo, beta-criptoxantina y astaxantina, así como otros carotenoides
- La vitamina E como suplemento dietético, particularmente para individuos con enfermedad del hígado graso avanzada y niveles de ALT ligeramente elevados, así como iindividuos con NAFLD, NASH o CHC (hepatitis C crónica)
- Resveratrol (500 mg/día) como suplemento dietético, particularmente para individuos con enfermedad del hígado graso avanzada
- Cúrcuma en polvo (fermentada) (3 g/día)
- N-acetilcisteína (NAC; 600 mg x2/día), particularmente para individuos con enfermedad del hígado graso no alcohólica
- Ácido alfa-lipoico (400 mg/día) y ácido ursodeoxicólico (300 mg/día), particularmente para individuos con enfermedad del hígado graso no alcohólica
- Extracto de hoja de alcachofa (2,700 mg/día) como suplemento dietético, particularmente para individuos con esteatohepatitis o NAFLD
- El extracto de hoja de alcachofa también puede mejorar los niveles de colesterol en sangre (ver arriba)
- La terapia probiótica puede reducir los niveles de enzimas hepáticas en general y promover la recuperación de la enfermedad del hígado graso no alcohólico
- Los mecanismos incluyen la reducción de bacterias dañinas, la reducción del sobrecrecimiento bacteriano en el intestino delgado (SIBO), la regeneración del revestimiento intestinal y la regulación del sistema inmunológico
Aspartato Aminotransferasa (S-AST)
Células musculares, glóbulos rojos, páncreas, riñones y el cerebro. Existen dos isoenzimas de AST genéticamente distintas: AST mitocondrial (mAST) y AST citosólica (cAST). La aspartato aminotransferasa tiene un papel importante en el metabolismo de aminoácidos y ácidos grasos. La enzima AST cataliza la transferencia de grupos amino de aspartato y alfa-cetoglutarato, produciendo oxaloacetato y glutamato. La reacción química también funciona en la dirección opuesta. El oxaloacetato tiene un papel crucial en la
producción de energía (ciclo del ácido cítrico), ciclo de la urea y la descomposición y formación de glucosa. La reacción mencionada anteriormente requiere vitamina B6 bioactiva (piridoxal-5-fosfato) como cofactor.
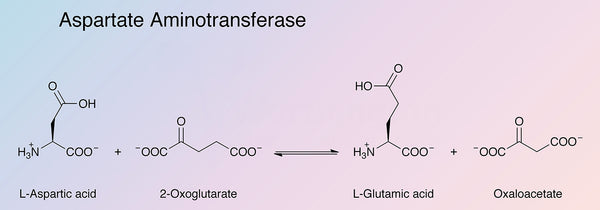
Fuente de la imagen: Worthington Biochemical.
Los niveles de AST aumentan en conexión con el daño celular. Debido a esto, se utiliza para evaluar el daño al hígado o al músculo cardíaco (el daño al músculo cardíaco ahora se evalúa predominantemente utilizando varias troponinas, generalmente troponina-T). Los niveles de AST también pueden aumentar debido a ciertos medicamentos (Paracetamol y estatinas), quimioterapia, ejercicio intenso y rabdomiolisis, pancreatitis aguda o paro cardíaco.
Los niveles bajos de AST a veces ocurren en conexión con la deficiencia de vitamina B6. AST también puede estar elevado en conexión con colestasis (obstrucción del conducto biliar) o varios tumores y cánceres hepáticos. La hepatitis viral aguda a menudo causa niveles de AST 10 veces más altos en comparación con lo normal.
Los niveles elevados de AST también pueden ser un factor de riesgo para la futura diabetes tipo 2. Esto es particularmente cierto si los niveles de ALT también están elevados. Los individuos con peso normal que tienen resistencia a la insulina a menudo también tienen niveles elevados de ALT pero no de AST. La relación AST/ALT es inferior a 1.
La relación AST/ALT (Relación de De Ritis) se puede utilizar para analizar un aumento en los niveles de AST – si la relación es alta, el aumento generalmente es causado por tejidos fuera del hígado. Normalmente, la relación AST/ALT está ligeramente por encima de 1. La relación más alta (por encima de 2) generalmente involucra hepatitis alcohólica. La hepatitis viral, inducida por medicamentos o
autoinmune involucra una relación AST/ALT por debajo de 1.
Rango de referencia típico (S-AST):
- Mujeres: 15–35 U/l
- Hombres: 15–45 U/l
Los factores nutricionales que disminuyen los niveles de AST incluyen:
- El consumo elevado de café (≥ 3 tazas al día) está relacionado con niveles más bajos de AST, independientemente del contenido de cafeína
- Extracto de silymarina (cardo mariano; 200 mg x 3/día), particularmente para individuos con diabetes tipo 2
- La silymarina puede reparar el daño hepáticoy generalmente es bien tolerada
- Extracto de té verde (500 mg/día), particularmente para individuos con enfermedad del hígado graso no alcohólico
- Un metaanálisis exhaustivo sobre pruebas en ratas y humanos sugiere que el extracto de curcumina (dosis ≥ 1,000 mg/día) protege el hígado del daño y reduce los niveles de AST
-
Cúrcuma en polvo (3 g/día)431
- Ácido alfa-lipoico (400 mg/día) y ácido ursodeoxicólico (300 mg/día), particularmente para individuos con enfermedad del hígado graso no alcohólico
- El ácido alfa-lipoico (1,200 mg/día) reduce los niveles de ALT y AST en individuos obesos con NAFLD
Gamma-Glutamil Transferasa (GGT)
La gamma-glutamil transferasa (GGT) es una enzima que se encuentra principalmente en el hígado, pero también en los riñones, páncreas e intestino. La función principal de la GGT es la descomposición y reciclaje del glutatión. La GGT también está involucrada en la descomposición de muchos medicamentos y toxinas, la formación de aminoácidos y la conversión de moléculas inflamatorias en otras moléculas.
Los niveles elevados de GGT ocurren predominantemente en conexión con enfermedades hepáticas (hepatitis o cirrosis), pero también con insuficiencia cardíaca, accidente cerebrovascular, aterosclerosis, diabetes, anorexia, hipertiroidismo, cáncer o pancreatitis. La causa más común de valores altos de GGT es el abuso de alcohol. Incluso pequeñas cantidades de alcohol pueden aumentar los niveles de GGT.
Los niveles elevados de GGT también ocurren en aproximadamente la mitad de todos los casos de enfermedad del hígado graso no alcohólico (NAFLD, ver arriba). En tales casos, los niveles son de 2 a 3 veces en comparación con lo normal. Muchos medicamentos también pueden aumentar los niveles de GGT. Estos incluyen medicamentos antiinflamatorios (AINEs), estatinas, antibióticos, antifúngicos, ISRS y bloqueadores H2. Las toxinas ambientales también pueden aumentar los niveles de GGT. Los niveles elevados de GGT están relacionados con un aumento de la mortalidad. Los niveles bajos de glutatión también pueden aumentar los niveles de GGT, lo que indica que los niveles de GGT son indicativos del estrés oxidativo a nivel celular. Los niveles bajos de GGT generalmente solo ocurren en conexión con colestasis intrahepática familiar.
Los niveles elevados de GGT también son un factor de riesgo independiente para la diabetes tipo 2 (junto con ALT) así como un marcador predictivo temprano de arteriosclerosis, insuficiencia cardíaca, arteriosclerosis, diabetes gestacional y diversas enfermedades hepáticas.
El aumento inducido por el alcohol en los niveles de GGT puede ser controlado con antioxidantes a base de carotenoides como licopeno, alfa- y beta-caroteno, y beta-criptoxantina. Según los investigadores, la GGT puede ser de hecho un signo temprano de estrés oxidativo en el cuerpo. La forma activa de ubiquinona, Ubiquinol
(150 mg/día), se ha encontrado que tiene un efecto significativo en la reducción del estrés oxidativo y los niveles de GGT.
Rango de referencia típico (S-GT):
- Mujeres: por debajo de 40 U/I
- Hombres: por debajo de 60 U/I
Los factores de estilo de vida que reducen los niveles de GGT incluyen:
- Reducir el consumo de alcohol
- Carotenoides y Ubiquinol (ver arriba)
- Evitar metales pesados e insecticidas, así como otros contaminantes
- Beber café (particularmente para hombres que consumen alcohol)
- Aceite de pescado (una dosis terapéutica, 4 g/día)
- Curcumina y cúrcuma
- El consumo de verduras, bayas y frutas está relacionado con niveles más bajos de GGT
Conclusión
Hay mucho que puedes hacer sobre tu salud hepática en términos de estilo de vida. Pero al principio, se recomienda encarecidamente realizar al menos estas tres pruebas de biomarcadores hepáticos y evaluar la condición de tu hígado. Y aún mejor sería realizar estas pruebas varias veces y de forma regular.

¡Aprende más sobre cómo optimizar tus análisis de sangre AQUÍ!
///
¿Cómo apoyas a tu hígado? ¡Cuéntanos en los comentarios!
Este artículo es parte del único Curso en línea para optimizar tus resultados de laboratorio elaborado por el Dr. Sovijärvi. ¡Aprende más sobre el curso aquí y únete!





