Verursacht hoher Cholesterinspiegel Herzerkrankungen und Atheriosklerose? Müssen Sie Butter vermeiden, und was ist mit gesättigtem Fett? Alles über Cholesterin in diesem Artikel. Auch bestellen Biohacker -Cholesterinführer!
EINFÜHRUNG
Cholesterin ist wahrscheinlich eines der kontroverse, wenn nicht die umstrittensten Themen im Zusammenhang mit Ernährung, Medikamenten und allgemeinem Wohlbefinden. Cholesterinsenkende Medikamente werden mehr denn je verwendet, Eier werden immer noch aufgrund des von ihnen enthaltenen Cholesterinspiegels vermieden, und hoher Cholesterinspiegel ist im Laufe der Zeit zu einem schädlichen Faktor geworden. Diese Interpretation wurde zum Glück in den letzten zehn Jahren in Frage gestellt, und umfangreichere Forschungsdaten zum Cholesterin in Bezug auf die Vererbung sind stärker geworden. Cholesterin in Eiern oder anderen Lebensmitteln ist nicht wirklich schädlich, gesättigtes „hartes Fett“ verstopft die Arterien nicht, wobei das künstlich senkte Cholesterin mit Drogen nicht immer eine gute Sache ist, und die Nebenwirkungen von Cholesterindrogen sind ebenfalls besser verstanden.
CHOLESTERIN
Cholesterin ist strukturell Steroidalkohol (Sterol). Der Körper ist in der Lage, in allen Geweben unabhängig Cholesterinspiegel zu produzieren; Es wird jedoch überwiegend in der Leber produziert. Cholesterin ist auch in tierbasierten Lebensmitteln auf natürlicher Bedeutung. Cholesterin bildet einen wichtigen Teil der Zellmembran, wo es sowohl das Strukturbilanz als auch die Elastizität (ca. 30% der gesamten zellulären Membran) aufrechterhält. Im Gegensatz zu Pflanzen können tierische Zellen dank des Cholesterins ohne Zellwände funktionieren. Cholesterin ist für die Biosynthese von Steroidhormonen, Gallensäureproduktion und Vitamin -D -Synthese erforderlich.
Eine Person synthetisiert ungefähr 1.000 mg Cholesterinspiegel pro Tag. Es gibt ungefähr 35 g Cholesterinspiegel im Körper. Erwachsene finnische Männer erhalten durchschnittlich 296 mg Cholesterinspiegel pro Tag aus Lebensmitteln. Für erwachsene Frauen sind es 210 mg pro Tag. In den USA betrug die durchschnittliche Nahrungs -Cholesterinaufnahme 293 mg/Tag (348 mg/Tag für Männer und 242 mg/Tag für Frauen), basierend auf dem Umfragezyklus 2013–2014. Zuvor wurden die Ernährungsrichtlinien für Amerikaner empfohlen, die Cholesterinaufnahme auf nicht mehr als 300 Milligramm pro Tag zu beschränken. Der DGAC 2015 (Beratungsausschuss für Ernährungsrichtlinien) wird diese Empfehlung nicht vorstellen, da verfügbar Beweise zeigen, dass kein nennenswerter Zusammenhang zwischen dem Konsum von Cholesterinspiegel und dem Serumcholesterin des Serums, was den Schlussfolgerungen des AHA/ACC -Berichts entspricht. Cholesterin ist kein Nährstoff der Sorge um Überkonsum. Dies ist auf eine signifikante genetische Variation der Absorption von Cholesterin und damit auf die resultierenden Veränderungen des Blutcholesterinspiegels zurückzuführen.
Das cholesterinreichste Essen ist das Ei. Viele Menschen vermeiden weiterhin häufigen Eierkonsum, Trotz der Tatsache, dass das Zusammenhang mit einem erhöhten Risiko einer Erkrankung der Herzkranzgefäße und der Herzsterblichkeit wurde widerlegt In allen letzten Studien Und Metaanalysen. Die durchgeführten Studien haben keine starke Korrelation zwischen dem Eikonsum und dem erhöhten Cholesterinspiegel festgestellt.
Hoher Cholesterinspiegel und Atherosklerose: Gibt es eine kausale Beziehung?
Erhöhter Cholesterinspiegel ist an und für sich kein Problem; Physiologische Probleme treten jedoch häufiger auf, wenn ein erhöhtes Cholesterin mit erhöhter stiller Entzündung, Insulinresistenz und Endothelschäden sowie einer hohen Anzahl von Lipoprotein-Partikeln mit niedriger Dichte (LDL) (NB!, Nicht LDL-Cholesterin) kombiniert wird. Zwischen diesem wurde auch ein Link gefunden Und metabolisches Syndrom.
Erhöhte Cholesterinspiegel, die durch Entzündungen und Endothelschäden an der Innenwand von Blutgefäßen verursacht werden, können zu einem Aufbau von LDL-Partikeln in den Blutgefäßen (Glykoproteinnetze) führen und den Blutfluss für Herz, Gehirn und andere Organe beeinträchtigen. Studien haben gezeigt, dass der Zustand hinter Atherosklerose (die Aufbau von Plaque in den Arterien) ist in der Tat Subendothel -Lipoprotein -Retention. In einfachem Englisch bezieht sich dies auf Lipoproteine, die an Entzündungsstellen aufbauen und die Blutgefäßwände verdicken. Dadurch reduzieren das Lumen (Raum) im Blutgefäß. Die entzündungshemmende Ernährung kann dazu beitragen, diese Änderung zu verhindern.
Andererseits wurden Theorien vorgeschlagen, was darauf hindeutet, dass LDL -Partikel an und für sich schädliche „Fremdkörper“ sind, die beim Festhalten am Arterienglykoprotein -Netz Entzündungen verursachen. Die Situation wird nur zu einem wirklichen Problem, wenn die Entzündungsreaktion verlängert und chronisch wird - um atherosklerotische Plaque aufzubauen, die wiederum Cholesterinkristalle bildet.
Endothelschäden und Entzündungen können durch verschiedene Faktoren beeinflusst werden, wie z. B.:
- Chronische Infektionen, wie zum Beispiel H. Pylori und Chlamydia pneumoniae
-
Das mikrobielle Gleichgewicht des Darms und/oder abnormalen
Darmpermeabilität (verursacht Endotoxämie) - Stoffwechselstörungen
- Umwelttoxine (insbesondere Schwermetalle)
- Hypothyreose
-
Genetische Faktoren
Familienhypercholesterinämie
Eine familiäre (genetische) Hypercholesterinämie (FH) oder hohe Cholesterinspiegel müssen behandelt werden, um das Risiko für Herz -Kreislauf -Erkrankungen zu verringern. Dies erfolgt häufig mit Medikamenten, obwohl auch diätetische und Lebensstilbehandlung hilfreich sein kann.
Die jüngste (2017) umfassende internationale Metaanalyse ergab, dass bei 1 von 250 Personen eine familiäre Hypercholesterinämie auftritt. In Finnland beispielsweise beträgt die Frequenz 1 zu 500, obwohl die meisten Die jüngste umfassende finnische Überprüfung (2015) legt nahe, dass FH in Finnland unterdiagnostiziert ist. Die US -Prävalenz der wahrscheinlichen/eindeutigen FH wurde auf 0,40% oder 1 in 250 geschätzt. Dies deutet darauf hin, dass 834.500 US -Erwachsene eine familiäre Hypercholesterinämie haben.
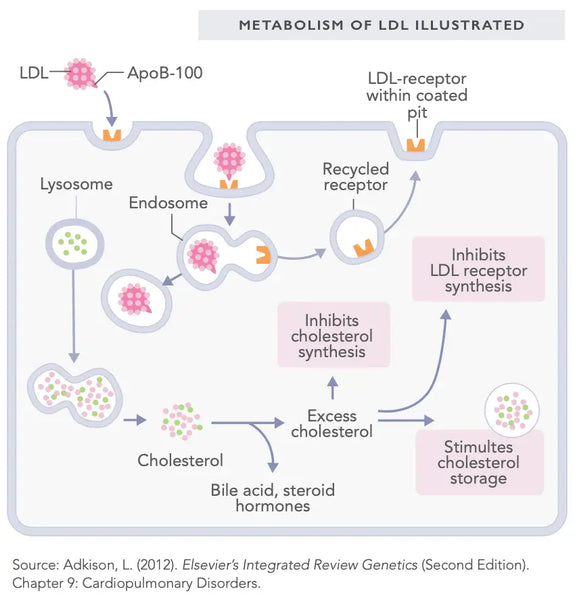
Eine familiäre Hypercholesterinämie tritt entweder in Heterozygote oder in homozygoten Form auf. Das erste ist wesentlich häufiger - es bedeutet, dass das Individuum ein fehlerhaftes Gen von nur einem Elternteil geerbt hat, während das andere Allel normal funktioniert. FH beinhaltet eine Mutation im LDL-Rezeptor-kodierenden Gen oder im apolipoprotein-b (apob) -Codierungsgen. Es wurden auch einige andere Mutationen gefunden, aber diese sind äußerst selten.
Der LDL -Rezeptor befindet sich auf der Zellmembran, wo sich LDL -Partikel daran befinden. Umgekehrt ist APOB Teil des LDL -Partikels, das an den LDL -Rezeptor bindet. Eine Sperre und eine Schlüsselanalogie können dazu beitragen, ihre Beziehung zu verstehen: Apob ist der Schlüssel und der LDL -Rezeptor ist das Schloss - beide müssen gut für das LDL -Cholesterinspiegel funktionieren, um die LDL -Partikel in die Zellen und aus der Blutkreislauf zu transportieren. Wenn dies zerstört wird, nimmt die Menge an LDL-Partikeln im Blut erheblich zu. Das Partikel-keuerende LDL-Cholesterinspiegel nimmt normalerweise ebenfalls zu, obwohl diese nicht direkt proportional sind.
NB! Bei der familiären Hypercholesterinämie wird eine Kombination aus klinischen Bild- und Labortests diagnostiziert. Die Interpretation erfordert immer das Fachwissen eines Arztes. Typischerweise liegt der Gesamtcholesterinspiegel bei 10 mmol/l (mit einem Bereich von 8–15 mmol/l).
Gesamtcholesterinspiegel (TC)
Faktoren, die den gesamten Cholesterinstärken erhöhen Rauchen, übermäßiger und anhaltender Alkoholkonsum, unbehandelter Hypothyreose, Diabetes, Fettleibigkeit, Wechseljahre, geringes Maß an körperlicher Aktivität und genetische Faktoren. Fettreiche Diäten (z.; Jedoch, Der Effekt ist normalerweise vorübergehend. Hypothyreose sollte immer ausgeschlossen werden, wenn der gesamte Cholesterinspiegel erheblich erhöht ist.
Niedriger Gesamtcholesterinspiegel kann Vitamin -D -Mangel, Produktionsprobleme, Depressionen und Steroidhormonproduktion verursachen ein erhöhtes Risiko eines vorzeitigen Todes aus verschiedenen Ursachen.
Schilddrüsenhormone stimulieren die Produktion von LDL -Rezeptoren in der Leber. Sexualhormon-bindendes Globulin (SHBG, siehe Abschnitt 4) bindet LDL-Cholesterinspiegel und verringert somit die Spiegel des LDL-Cholesterinspiegels im Blut. Bei Hypothyreose ist die Menge der produzierten LDL -Rezeptoren nicht ausreichendmehr LDL -Cholesterinspiegel im Blut. Dies erhöht den LDL -Cholesterinspiegel sowie den gesamten Cholesterinspiegel.
Die Aktivität des LDL -Rezeptors wird auch durch Insulin beeinflusst, deren Wirkung von PCSK9 getragen wird. PCSK9 bindet an Apolipoprotein B100 auf der Oberfläche von LDL -Partikeln, was verhindert, dass diese an LDL -Rezeptoren binden und so ihren Eintritt in die Zellen blockieren. Je besser und stabiler die Regulierung der Insulinsekretion und der Insulinsensitivität ist, desto besser die Funktionalität des Cholesterinstoffwechsels durch PCSK9 -Hemmung.
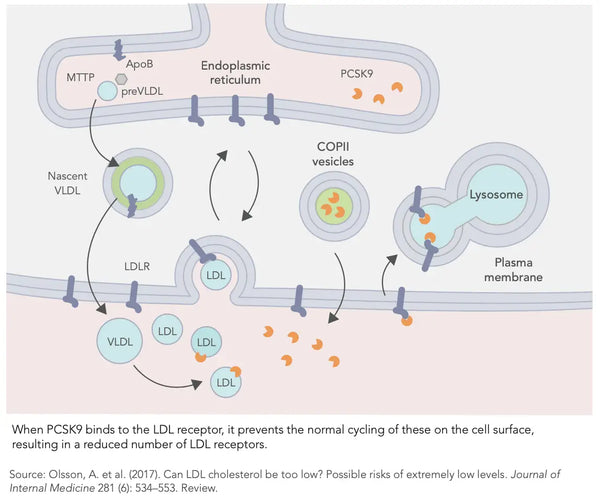
Ein weiterer Faktor, der das Auftreten von PCSK9 reguliert, ist Entzündung - Je schwerer die Entzündung ist, desto höher ist der PCSK9 -Niveau, was wiederum den Cholesterinspiegel im Blut erheblich erhöht. Umgekehrt, Ein niedrigeres Niveau an PCSK9 ist mit einer verringerten Entzündung verbunden. Hohe PCSK9-Spiegel sind auch mit dem Aufbau von atherosklerotischer Plaque verbunden (verbunden mit einer Erkrankung der Koronararterien).
Im Jahr 2004, Das nordische Referenzintervallprojekt (NORIP) bestimmte den Referenzbereich für Gesamtcholesterinspiegel für gesunde Erwachsene:
Der Referenzbereich für Erwachsene gemäß der NORIP -Studie ist:
- Im Alter von 18–29 Jahren: 2,9–6,1 mmol/l oder 112–236 mg/dl
- Im Alter von 30–49 Jahren: 3,3–6,9 mmol/l oder 128–267 mg/dl
-
50+ im Alter von 3,9–7,8 mmol/l oder 151–302 mg/dl
In ähnlicher Weise wurde eine Bevölkerungsumfrage unter fast einer halben Million Menschen, darunter südkoreanische Männer (30 bis 65 Jahre), im Jahr 2000 veröffentlicht. stellte fest, dass die niedrigste Mortalität war, als der Gesamtcholesterinspiegel 5,5 bis 6,5 mmol/l betrug (oder 211 bis 251 mg/dl). Eine ähnliche Schlussfolgerung wurde in einer im Jahr 2019 veröffentlichten Folgestudie gezogen, darunter 12,8 Millionen Erwachsene. Zusätzlich, Es wurde festgestellt, dass zu niedriger Cholesterinspiegel mit einer höheren Gesamtmortalität im Vergleich zu einem zu hohen Cholesterinspiegel verbunden war.
Eine Studie, die an älteren Menschen durchgeführt wurde, die in die Krankenhausversorgung aufgenommen wurden, ergab, dass die höchste Sterblichkeitsniveau Personen mit dem niedrigsten Gesamtcholesterinspiegel (weniger als 4,14 mmol/l) betraf. Eine umgekehrte proportionale Verbindung wurde zwischen Mortalität und Cholesterinspiegel gefunden - Je niedriger die Werte, desto höher die Sterblichkeit. Eine 1997 veröffentlichte schwedische Studie zeigt dies Ein niedriger Gesamtcholesterinspiegel (weniger als 4,7 mmol/l) ist mit einer höheren Häufigkeit von Depressionen bei Frauen mittleren Alters verbunden.
NB! Dieser Artikel nimmt keine Haltung zur Verwendung von Cholesterinmedikamenten ein. Die Verwendung oder Nichtverwendung von Medikamenten sollte mit Ihrem Hauptarzt besprochen werden.
P.S. Im nächsten Artikel besprechen wir HDL- und LDL-Cholesterin und wie Sie Ihren Cholesterinspiegel durch Ihren Lebensstil optimieren können.





